Sju millioner i helsekø. 500 unødvendige dødsfall hver uke. Midt i den britiske helsestormen står norske Ida (37)
Britisk helsevesen er kommet et skritt nærmere kollaps enn det norske. For sykepleier Ida Fossum Humphris er oppdraget det samme hver dag: Hold syke folk unna Englands offentlige sykehus.

Denne artikkelen er over to år gammel og kan inneholde utdatert informasjon.
Denne saken ble opprinnelig publisert i 2023. Vi har tatt den fram fra arkivet i forbindelse med det britiske valget i dag.
– Mrs. Green?
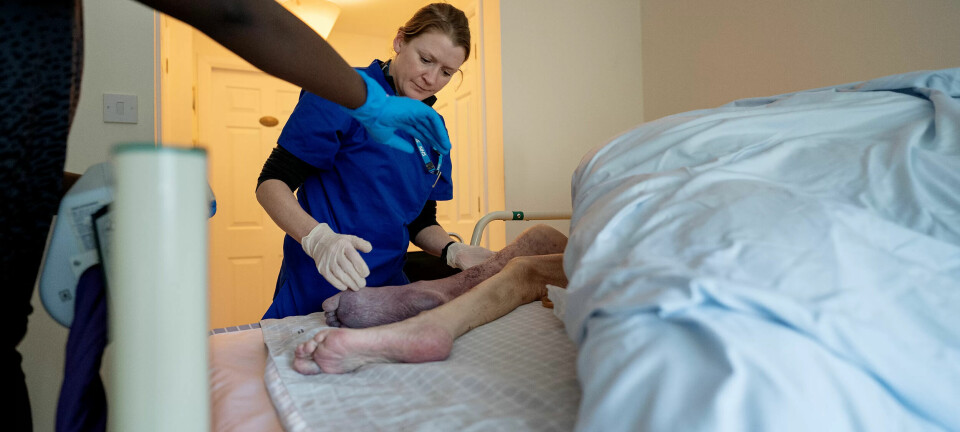
Entreen innenfor den ulåste inngangsdøra er tom og stille. Lyset er avslått, men sykepleier Ida Cecilie Fossum Humphris (37) fortsetter målbevisst innover. Hun vet at et eller annet sted i det lille murhuset venter en 87-åring med kols som hoster grønt slim og sliter med å puste.
Ifølge henvisningen på Idas ipad er formen til Mrs. Green nedadgående. Det positive er at hun fortsatt klarer å snakke i hele setninger, står det i meldingen.
Ordene som presser seg gjennom dørglipa fra soverommet innerst i entreen, antyder at setningene ikke bør bli for lange.
– I am here.

Siste alternativ: Sykehus
Norske Ida er ansatt i den ideelle organisasjonen Principal Medical i Oxfordshire, England. Organisasjonen ble startet i 2004 av fastleger som opplevde at stadig flere pasienter trengte mer oppfølging hjemme.
Det skulle vise seg at arbeidsgiveren til Ida hadde funnet en lønnsom nisje. De siste åra har både nisjen og organisasjonen vokst kraftig.
Organisasjonens besøkstjeneste og hjemmesykehus har til enhver tid 30 sykepleiere og paramedics med videreutdannelse på veien for å vurdere tilstanden og behovene til syke innbyggere. De samarbeider tett med det offentlige helsevesenet (National Health Service) og finansieres med offentlige midler.
Den typiske pasienten er over 80 år, bor hjemme og kjennetegnes av at hun ved akutt behov for helsehjelp ikke kommer seg til lege for egen maskin. De fleste britiske fastleger har dessuten så lange lister at de ikke har tid til å besøke pasientene sine.

– Vi er legenes øyne og ører ute i felt.
Hvordan havnet norske Ida midt i denne krisa?
Mrs. Green er Idas første pasient denne morgenen. Oppdraget er å finne ut hvor dårlig Mrs. Green faktisk er, og hva som kan og bør gjøres videre:
Er antibiotika og hvile tilstrekkelig? Trenger hun oppfølging fra en av regionens hjemmesykepleiere, eller bør hjemmesykehuset avlegge henne en visitt?
Sykehusinnleggelse er siste alternativ.
– Jobben er egentlig å holde folk ute av sykehusene så lenge som mulig, sier Ida.
Ikke at pasientene hennes vil på sykehus:
– Ingen vil på sykehus, slår Ida fast.
Bed blockers og køer
Britiske medier flommer over av skrekkhistorier om folk som blir liggende i timevis i ambulansen utenfor akuttmottakene og vente på at noen skal ha tid til å ta dem imot.

Inne på sykehusene plasseres pasienter på golvet eller blir overlatt til seg selv uten mat og drikke i dagevis.
Noen ender som «bed blockers». En av ti britiske sykehussenger er okkupert av mennesker som burde vært hjemme og på beina for lengst. Hvis systemet hadde fungert.
– Hvis folk får behandling eller operasjon, finnes det sjelden noen som kan hjelpe dem med opptrening etterpå. Vi ser ofte at folk som i utgangspunktet hadde et relativt greit funksjonsnivå, får store problemer med å klare seg selv etter langvarige sykehusopphold.
• Britisk fagforeningstopp har ett råd til Norge for å unngå og havne i samme situasjon som Sotrbritannia: –Tvihold på de gode utdanningsordningene!
Akkurat nå står over sju millioner mennesker i kø for planlagt behandling eller inngrep. 500 dødsfall kunne vært unngått hver eneste uke, hvis folk hadde fått nødvendig helsehjelp.
Britisk helsevesen mangler sengeplasser, utstyr og helsearbeidere.

Begge yrkesgrupper krever høyere lønn og bedre arbeidsforhold.
Politikerne har hittil svart med å leie hoteller og gamle sykehjem for å øke antall sengeplasser.
– Noen må rekke opp hånda og spørre hvem som skal jobbe der. Det er jo først og fremst hender dette landet mangler, sier Ida.
Hun er ikke selv organisert, men støtter streikene 100 prosent.
– Alle gjør det, sier hun, og legger til:
– Det er helt krise.
Kjærlighet med muligheter
Ida jobbet på Modumheimen sykehjem i Modum kommune, da hun og ei venninne reiste på ferie til Gran Canaria sommeren 2010.
En kveld i hotellbaren insisterte et hyggelig skotsk ektepar på at de skulle slå seg ned hos dem. Like etter hanket skottene inn to britiske kamerater. Den ene het Martin, kom fra Banbury i Oxfordshire og jobbet som paramedic i det britiske helsevesenet.
Da ferien var over, holdt Ida og Martin kontakten. De møttes ei helg i London, og Martin tok turen til Vikersund. Flere ganger.
Etter hvert ble Idas besøk i England lengre enn Martins Norges-besøk. Kjærligheten og jobbmulighetene ble avgjørende for at Ida flyttet til England.

Som sykepleier med gode engelskkunnskaper kunne hun nærmest få jobb på dagen. Ida ble ansatt på et privat sykehjem. Hun likte arbeidsoppgavene, men vilkårene var til å grine av. Én ting var lønna, verre var fraværet av sykepenger og opptjening til pensjon.
Samtidig ble det stadig vanskeligere for Martin å håndtere jobben han hadde hatt og elsket i tjue år.
Ambulansetjenesten i det offentlige helsevesenet hadde ikke lenger ressurser til at to paramedics jobbet i par.
Faglig fellesskap og kollegastøtte forvitret.
Alternativet til å rykke ut alene var å ha med seg en ufaglært assistent. Martin opplevde ansvaret for unge, uerfarne kolleger som en ekstra belastning. En viktig del av jobben ble å beskytte dem mot sterke inntrykk.
Så begynte hans egne erfaringer og minner fra tidligere oppdrag å dukke opp. Ekstreme opplevelser som aldri var debriefet eller fulgt opp, hadde hopet seg opp innvendig. En dag i 2015 sa det stopp. Martin ble sykemeldt med posttraumatisk stress i seks måneder.
Norge ble redningen. Ida fikk jobb i hjemmetjenesten i Hurum, mens Martin pusset opp huset deres og lærte seg norsk. Da norskkunnskapene ble gode nok og han fikk godkjent den engelske paramedics-utdannelsen i Norge, ble Ida og Martin kolleger i hjemmetjenesten.
Likevel flyttet ekteparet tilbake til England i 2018.
– Vi savnet det sosiale publivet, forklarer Ida.
– Selv om det også har forandret seg veldig. Vanlige folk har ikke råd til å gå ut like ofte lenger, sier Martin.
Aldri mer offentlig helsevesen
For Martin var det uaktuelt å gå tilbake til jobben i ambulansetjenesten i National Health Service. Han er overbevist om at regjeringens plan er å legge det offentlige helsevesenet i grus, slik at de kan starte helt på nytt, helst etter amerikansk modell.
Likevel kan verken han eller Ida se for seg å bytte yrke.
– Det handler om kjærligheten til mennesker og ønsket om å gjøre en forskjell, sier Martin.
Dessuten har de merket fordelen ved å ha et yrke det er behov for overalt.
– Jeg vet ikke hva som hadde skjedd med oss hvis ikke Ida hadde vært så ettertraktet på arbeidsmarkedet her.
Siden 2018 har ekteparet vært kolleger i Principal Medicals: Ida er i besøkstjenesten, og Martin jobber for «Hospital at home», altså «Hjemmesykehuset».
Kalde instrumenter
Mens Mrs Green gjør unna morgenens toalettbesøk, danderer Ida instrumentene sine på radiatoren i stua.

– I går var jeg hos et ektepar som hadde en innetemperatur på 15 grader. Her var det ikke så verst, men jeg legger alltid instrumentene til varming, sånn at undersøkelsene gir pasientene minst mulig ubehag, sier hun.
Noen minutter seinere har Ida målt Mrs. Greens kroppstemperatur til drøyt 38 grader og konstatert at hjerterytme og blodtrykk er i høyeste laget. Hun har lyttet etter skurrelyder i lungene og brakt på det rene at 87-åringen verken har testet seg for covid, eller spist og drukket hittil i dag. Etter å ha sørget for vann, paracet og penicillin, samt forsikret seg om at den faste hjemmehjelpen vil servere frokost i løpet av den neste halvtimen, forhører Ida seg om hva pasienten ser for seg videre:
– Kunne du tenke deg en tur på sykehuset hvis du ikke blir bedre?
– Nei, kommer det bestemt.
Tilbake på «kontoret» i sin lille røde Peugeot må Ida rapportere inn diagnose og plan for videre behandling, før hun kan kjøre videre. Hun legger resultatene fra undersøkelsene av Mrs. Green i et scoringssystem for å finne ut hvilken risikoprofil hun har, ringer administrasjonen og setter 87-åringen på pasientlista til hjemmesykehuset.
Deretter sjekker hun om det er kommet nye henvisninger i innboksen. Det er det ikke.
– Hmm, hva feiler det deg, da, tro? Mumler Ida til seg selv, før hun setter kurs mot en privat «eldreresidens» i neste landsby.

Sykepleier fra problemfritt land
– I don’t think I’ve met a Norwegian before, sier 87 år gamle Barbara og titter nysgjerrig ned på Ida fra sin plass i lenestolen i hjørnet av ei smakfullt møblert stue.
Barbara bor alene i en diger leilighet i andre etasje i en privat omsorgsbolig. Fra verandaen har hun utsikt til et parkanlegg med kunstferdig beskårede trær og busker. På spisebordet ligger et ferdig puslespill. Motivet er en piknik på 1920-tallet.
Barbara har vært med sønnen på hytta, feilberegnet et trappetrinn og slått leggen. Nå er hun redd det har gått betennelse i såret. Nei, hun har ikke tittet under plasteret selv. Det gjør Ida, som kan berolige henne med at helningsprosessen går som normalt, og leggen vil bli fin i løpet av kort tid.
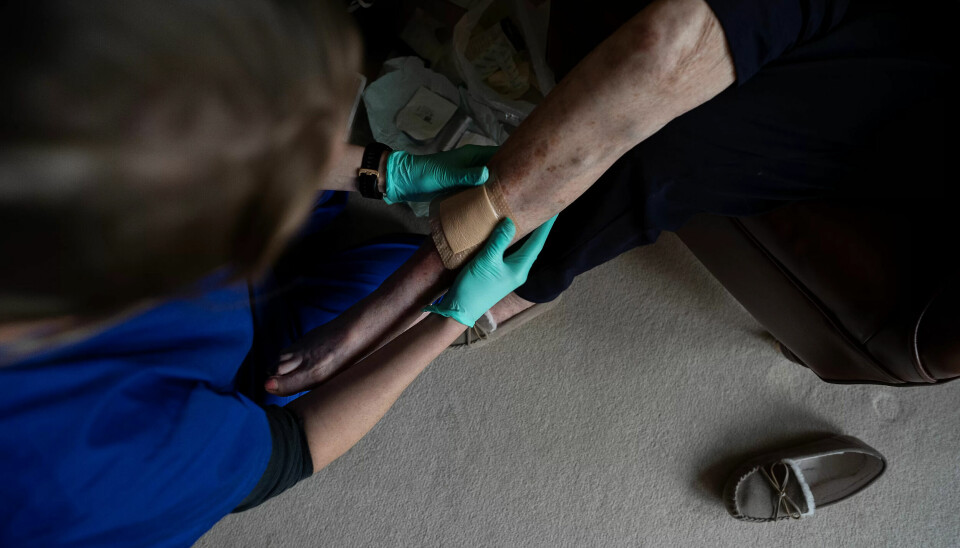
– Og du har fått med deg at jeg har Parkinson? Spør 87-åringen.
Det har Ida, som til tross for at ingenting tyder på at pasienten er febersyk, måler temperaturen, før hun pakker bagen og gjør seg klar til å gå.
Barbara på sin side er ikke ferdig med Norge.
– Norge… , sier hun ettertenksomt.
– Vi hører aldri noe på nyhetene om problemer i Norge, har dere ingen?
I rapporten beskriver Ida pasienten som «bright and alert» og rekvirerer distriktssykepleier for oppfølging med sårstell. Hun slipper ut et lite sukk før hun svinger ut på landeveien igjen.
– Hun hadde strengt tatt ikke behov for besøk av meg.
Pleie - en privatsak
Selv om Idas jobb i England har noen likhetstrekk med jobben i hjemmetjenesten i Norge, er forskjellene vesentlige. Først og fremst når det kommer til bredde i arbeidsoppgaver og arbeidsdeling.
– I hjemmetjenesten i Norge gjorde jeg alt fra å smøre brødskiver med syltetøy til å pleie døende. Her vurderer og diagnostiserer jeg, før jeg foreslår oppfølging eller videre behandling.
Ida håper og tror at stadig mer av den behandlingen vil foregå i folks hjem.
– Dessverre er systemet ennå ikke tilrettelagt for å gi pasientene optimal behandling hjemme, men jeg regner med at det kommer, sier Ida, som mener det først og fremst er to ting som må til: Tilgang på hjemmepleie som kan tre inn på kort varsel og større muligheter for intravenøs behandling.
Storbritannia har ikke helsefagarbeidere eller andre autoriserte helsearbeidere «under» sykepleiernivå. Mens distriktssykepleier driver med sårstell og oppfølging av kronisk og langvarig sykdom, er pleie og omsorg privatisert. Innbyggere som trenger hjelp til å ta medisiner, vaske seg, lage mat eller annet personlig stell må finne løsninger selv, enten blant familiemedlemmer eller på det private markedet.
Redd for ansvar
Ann (84) ligger under et rosa strikketeppe på rom 18, innerst i korridoren på et privat sykehjem, drevet av en kar som heter Robin og kona hans.
Rommet har utsikt til røykeskuret i bakhagen og er fylt med familiebilder, katteputer, patchwork-duker og veggur i utallige varianter. Rommet hennes ligger lengst unna spisesalen, likevel er det ikke til å unngå å få med seg at lunsjen består av kjøttpudding i brun saus denne tirsdagen.

– Standarden virker kanskje ikke så høy, men dette er et bra sted å jobbe. Hele staben er opptatt av at beboerne skal ha det best mulig, understreker sykehjemsbestyreren.
Det er hun som har bedt Principal Medical om hjelp til å vurdere tilstanden til Ann. Ann er klar i hodet, men har fryktelig vondt i beina. Særlig det ene, som Ida måler til fire centimeter tykkere enn det andre og har noen iltre røde flekker.
– Hvis hun ikke hadde virket så skjør, hadde jeg anbefalt sykehus, men vi får prøve med antibiotika i første omgang, sier Ida.
Bestyreren understreker at hun selv er autorisert sykepleier og trodde organisasjonen skulle sende en lege. Likevel overlater hun diagnostisering av Anns hovne bein, rapportskriving og plan for videre behandling til Ida.
– Det er ikke første gang, sier Ida.
– Enkelte private sykehjem er så redde for konsekvensene av feildiagnostisering at de ikke vil gjøre det selv.
Ingen kur
Hos formiddagens siste pasient er det en privat, «in-house»-pleier som åpner. Den romslige hallen har hvite teppegulv, kunst på veggene og friske blomster på konsollbordene. På vei opp i andre etasje forteller pleieren at hun er bekymret for arbeidsgiveren sin. Den demens- og hjertesyke kvinnen har ikke vært ute av senga på tre måneder. Det er vanskelig å få kontakt med henne, og hun vil verken ha mat eller drikke.
– Selv ikke varm sjokolade eller te, forteller pleieren.
Det tar ikke Ida lang tid å slå fast at kvinnen er inne i livets siste fase.
– Jeg er ganske sikker på at hun ikke skal på sykehus, men vi skal undersøke henne nøye og finne ut hva hun trenger for å ha det best mulig, sier Ida til pleieren.
I samme øyeblikk dukker kvinnens ektemann opp. Han er fortsatt i pysjen og støtter seg tungt på en rullator.

– Hva kan du gjøre for henne? spør han flere ganger.
Ida forsøker å forklare at det viktigste nå, er at kona hans har minst mulig ubehag og mest mulig komfort.
– Jeg hadde håpet det var noe som kunne kurere henne, sier mannen skuffet.
Tilbake i bilen ringer Ida legekontoret.
I England er regelen at fastlegen skal se pasienten ansikt til ansikt hvis det er sannsynlig at vedkommende har mindre enn to uker igjen å leve.
I tillegg til å be om at en lege snarest ser til pasienten, ber Ida om at noen tar seg tid til å snakke grundig med ektemannen.
Bedre i Norge
Ida vet aldri hvor mange eller hvilken type pasienter hun skal besøke før arbeidsdagen starter klokka 09.30. Hun aner heller ikke hvor lang tid hun må bruke på hver pasient eller hvor mange hun rekker, før arbeidsdagens slutt klokka 17.30. Besøkstjenesten forholder seg ikke til stoppeklokke, men bruker den tida de mener trengs hos hver pasient. I tillegg kommer kjøretid. Oxfordshire er en stor region. Ida kjører ofte ti mil i løpet av en dag. I snitt rekker hun seks-sju besøk i løpet av dagen.
Det er ikke alltid det blir noen lunsjpause. Den må hun uansett betale selv. Jobben krever også at hun har egen bil. Blir hun syk, får hun en måned med full lønn og en med halv lønn. Deretter må hun klare seg selv.
– Jeg tenker ofte «herregud, så godt det var i Norge – dere vet ikke hvor godt dere har det!» Et apparat som sikrer at også helsearbeideren blir tatt godt vare på og får støtte og oppfølging under sykdom, bør egentlig være en selvfølge.

Etterord:
Etter to dager med antibiotika gikk hevelsen i Anns bein tilbake.
Den demens- og hjertesyke kvinnen døde to dager etter Idas besøk, uten at fastlegen rakk å se henne først. Etter det Ida vet, var det heller ingen som tok en ordentlig prat med ektemannen om konas helsetilstand, til tross for at behovet var dokumentert. Ektemannen ringte selv legen og fortalte at kona var død.
Kilder: https://www.nuffieldtrust.org.uk, www.rcn.org.uk, https://www.unison.org.uk/, https://www.eustudentsintheuk.com, https://www.bbc.com/news/health-63561305










